- ホーム
- 糖尿病
糖尿病
| 川崎内科医院 |
| 川﨑泰久 |
●糖尿病の起源
糖尿病についての最古の記録は紀元前1500年頃に古代エジプトのパピルスの文書に「大量の尿を出す病気」との記述があります。
日本では平安時代の貴族、藤原道長が糖尿病であったと見られています。晩年の道長の様子を記した藤原実資の日記「小右記」に「のどが渇いて水を大量に飲む」、「体が痩せて体力が無くなった」、「背中に腫れ物ができた」、「目が見えなくなった」等の記述が残っており、糖尿病の合併症で亡くなった可能性が示唆されています(図1)。

●糖尿病人口
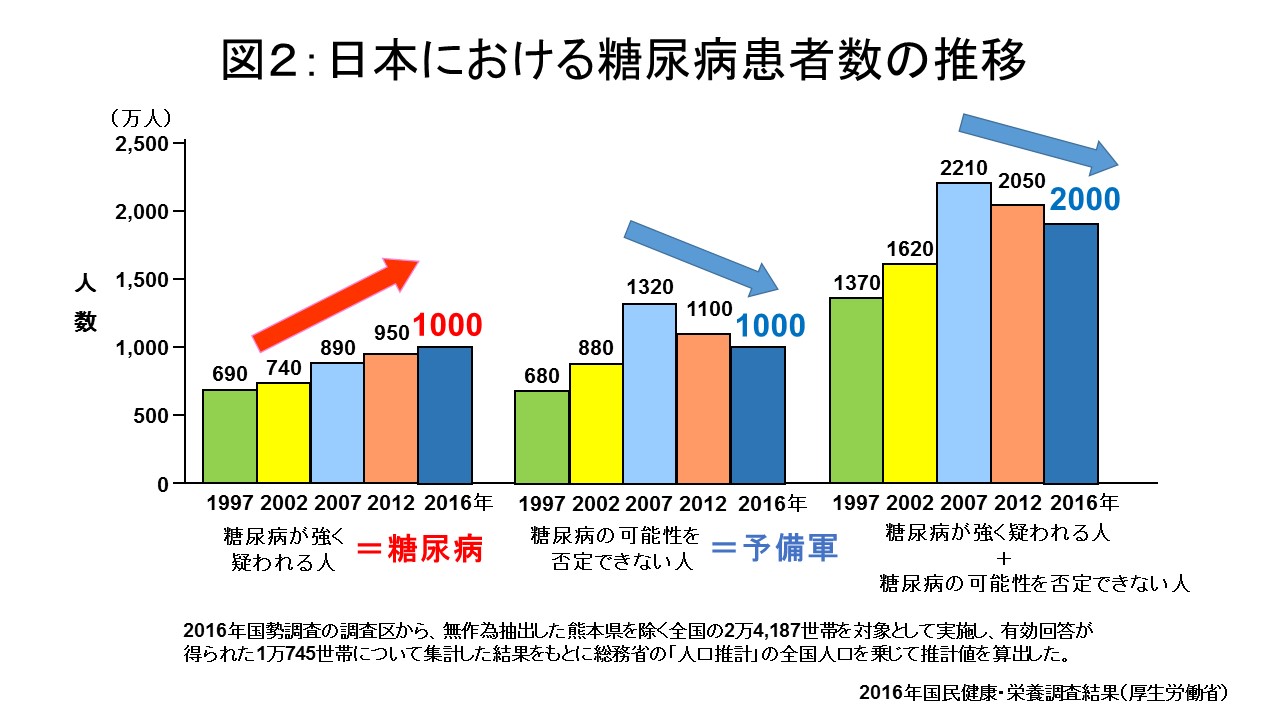
2016年国民健康栄養調査によると、推定の糖尿病患者数は約1000万人にのぼり、糖尿病予備軍の方を合わせると約2000万人と推計されています(図2)。男女年齢別にみると、糖尿病の方は12.1%(男性16.3%、女性9.3%)、男性では50歳代で12.6%、60歳代で21.8%、70歳以上で23.2%。女性は50歳代で6.1%、60歳代で12.0%、70歳以上で16.8%の人が該当しています。
●三島市の糖尿病の現状
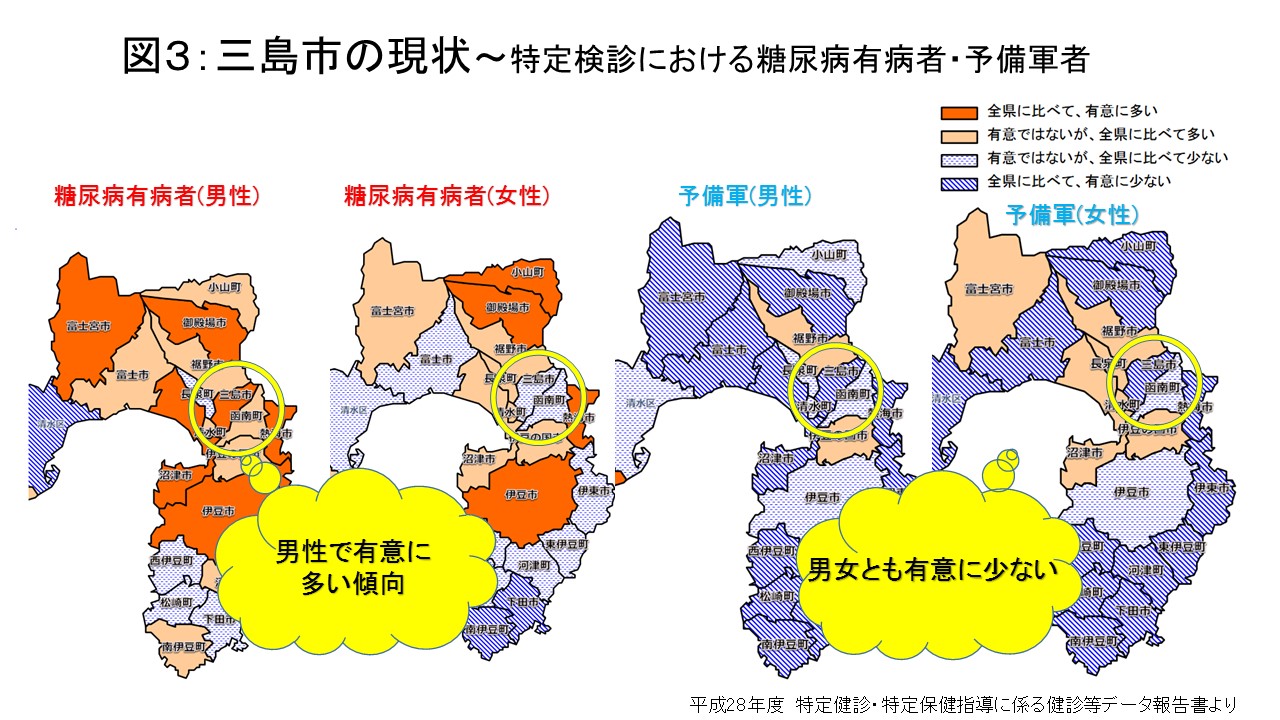
平成25年度特定健診・特定保健指導に係る健診等データ報告書によると、三島市の糖尿病有病者の割合は男性13.1%、女性6.5%と推計されています。また、平成28年度特定健診・特定保健指導に係る健診等データ報告書によると、静岡県全体と比べると三島市は男性で有意に多く、女性は比較的少ない傾向。予備軍者は男女とも少ない傾向を示しています(図3)。
●糖尿病とは?
「すい臓から分泌されるインスリンというホルモンの働きが足りないために血糖値が異常に上昇する病気」です。名前から「糖が尿に出る病気」と勘違いされやすいですが、尿糖は糖尿病以外に、腎性糖尿、胃切除後や内分泌疾患などでもみられます。
●糖尿病症状
高血糖になると典型的な症状としては、口渇、多飲、多尿、体重減少、疲れやすい、手足のしびれ、眼がかすむなどの症状が現れやすいです(図4)。しかし、血糖値が高くなっても自覚症状がないことも多いので、症状がないから糖尿病でないとは言えません。無症状でも1年に1回は健康診断を受けておきましょう。

●糖尿病の診断
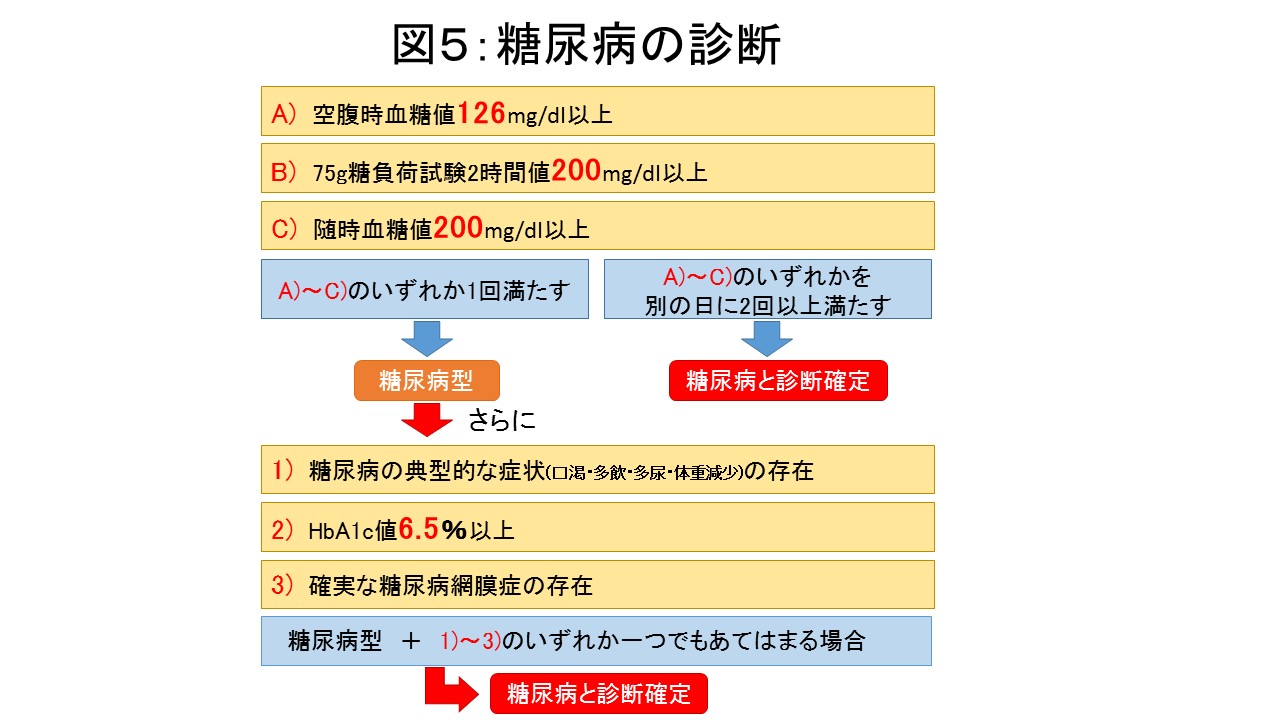
血糖値が糖尿病型(空腹時血糖値126mg/dl以上、75g糖負荷試験の2時間値200mg/dl以上、随時血糖値200mg/dl以上のいずれか)で、かつHbA1c6.5%以上または糖尿病の典型的な症状あるいは確実な糖尿病網膜症の存在を認める場合に糖尿病と診断されます(図5)。
●糖尿病の合併症
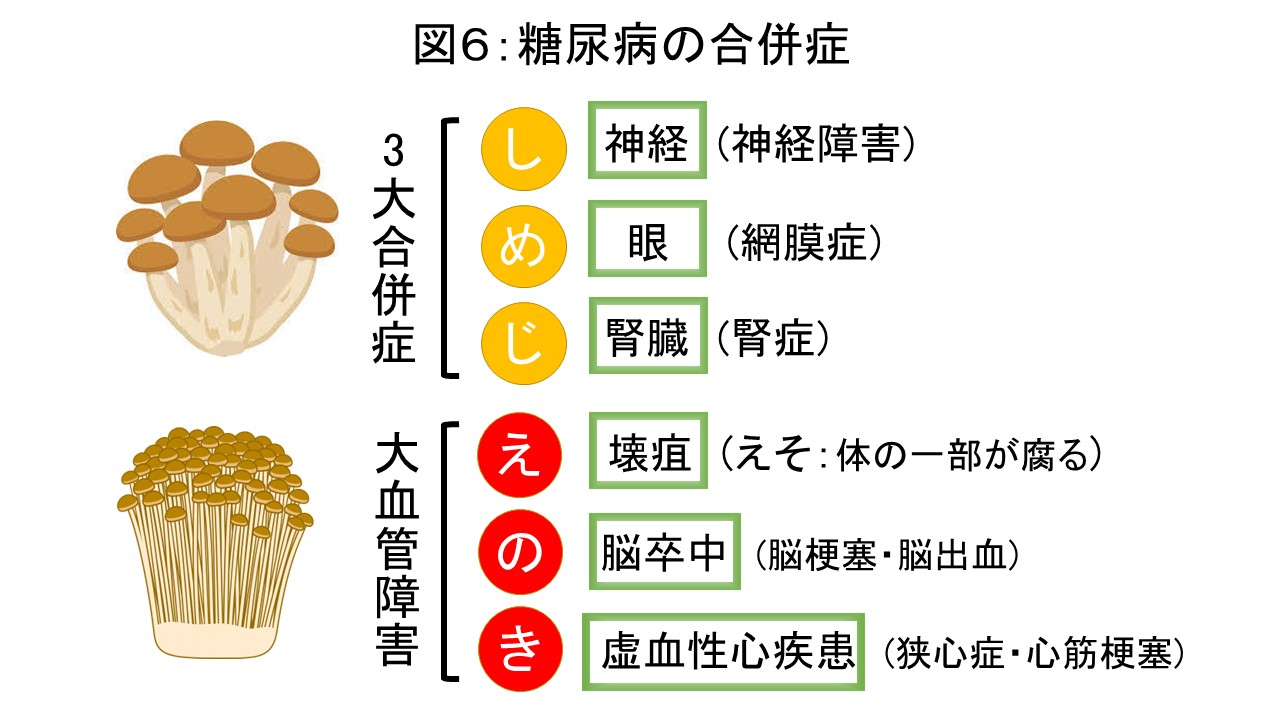
血糖値は著しい上昇をきたすとそれだけで意識障害を引き起こします(高血糖昏睡)。また、血糖値が何年間も高いままで放置されると、血管が傷つくため将来的に動脈硬化による大血管障害(脳梗塞、心筋梗塞、足の切断(壊疽))や、糖尿病に特徴的とされる3大合併症(網膜症による失明、腎不全による透析、神経障害)といったより重い病気を発症しやすくなります。大血管障害は「えのき」、3大合併症は「しめじ」と覚えましょう(図6)。この他、感染症、歯周病、アルツハイマー型認知症などの併発症頻度も高いのが特徴です。
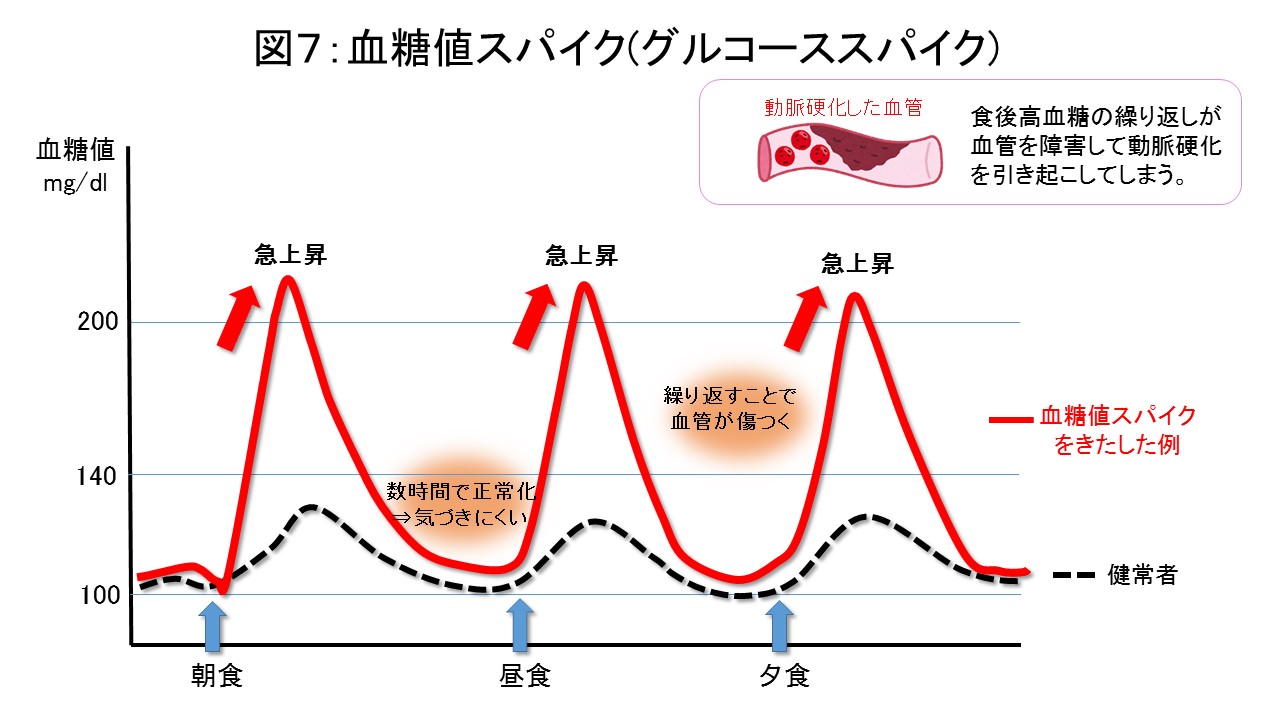
●血糖値スパイク(グルコーススパイク)について
食事により多量の糖質を摂取すると食後短時間の間だけ、あたかも「とがった釘(スパイク)」のように血糖値が急上昇する状態を血糖値スパイクと言います(図7)。血糖値スパイクは、食後数時間たつと正常値に戻ってしまうため、通常の健康診断では発見が難しく、また、これといった自覚症状もありません。このため異変に気付かないまま放置してしまいがちです。この食後の血糖値スパイクを繰り返すと何が問題かというと血管が傷つきます。そのため、動脈硬化が起こり、脳梗塞・心筋梗塞・下肢血管閉塞になりやすく、血管が詰まることで突然死に繋がる危険性が指摘されています。このため、食後血糖を上げない食べ方や運動が治療の上でとても重要となります。
●糖尿病治療について
糖尿病治療は、食事療法、運動療法、薬物療法の3つから成り立っています。
●糖尿病の食事療法について
食事療法は、運動療法と合わせて、1)肥満予防、2)血糖値の上昇を抑える、3)インスリンの働きが良くなるなどのメリットがあり、基本となる治療法です。
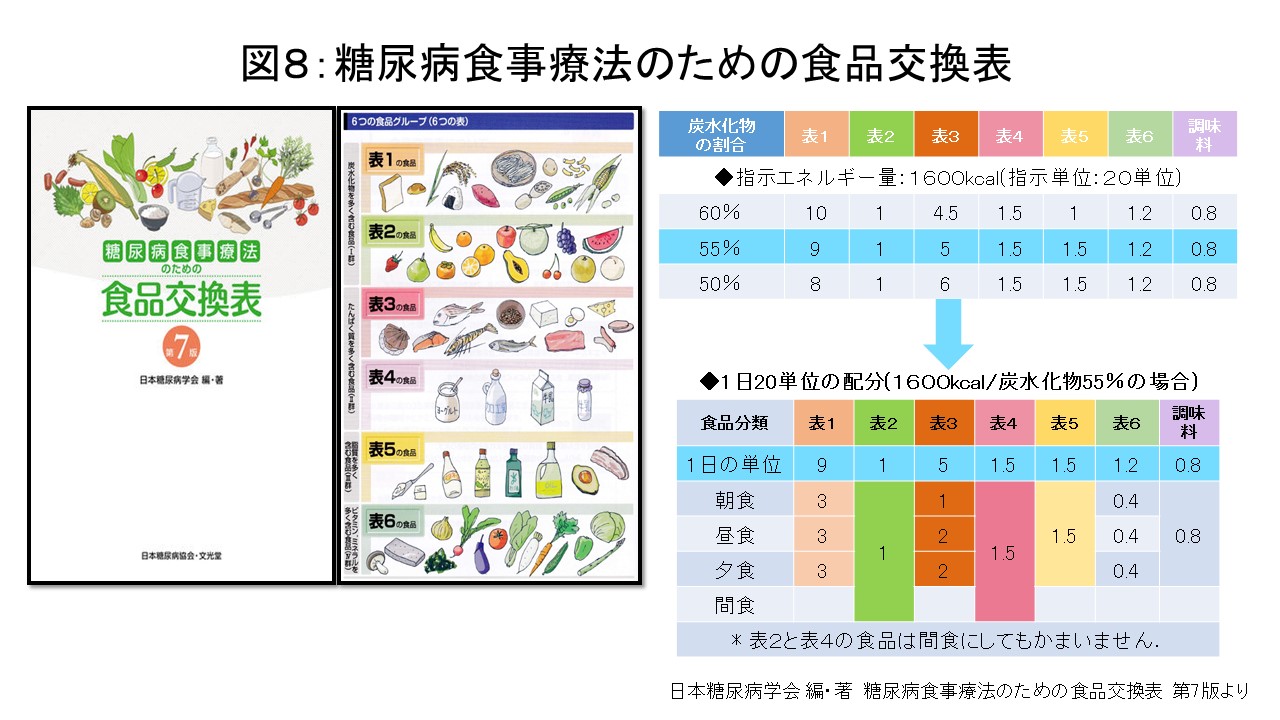
一般的には主治医の先生と相談し1日の目標エネルギー量を決めて食事量をコントロールします。日本糖尿病学会から「糖尿病食事療法のための食品交換表」という本が発行されていますので参考にしてください(図8)。この食品交換表ではバランスの良い食事を心がけるためにエネルギー量を単位に換算し1単位=80kcalとし適正エネルギー量を6つの食品グループと調味料に振り分けて摂取量を考えます。日本人の食生活の現状を踏まえて食事に占める炭水化物の割合については、第7版より50~60%の範囲で柔軟な対応ができるように改変されています。ただし、この食品交換表で行う食事療法が手間で大変と感じた方は難しく考える必要はありません。糖尿病の食事療法は、暴飲暴食など今までの不自然な食習慣を改善し必要な量だけ食べ、より自然な食事をすることが最大の目標となります。
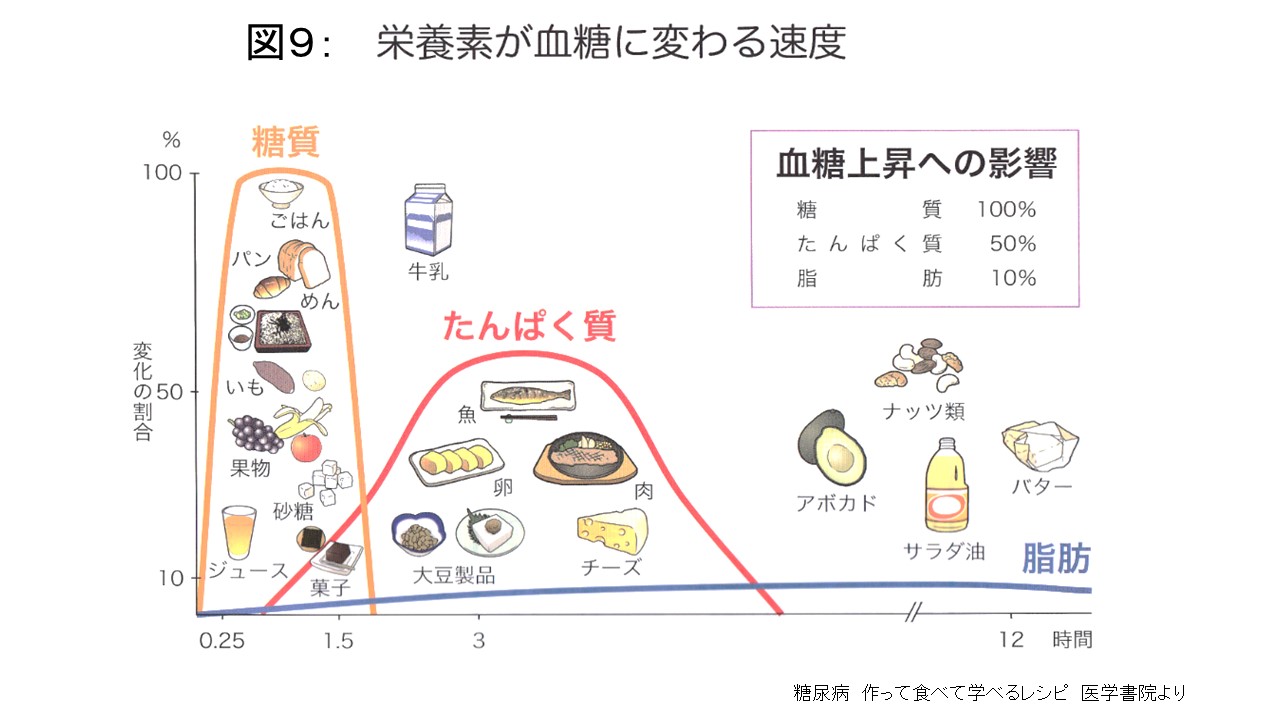
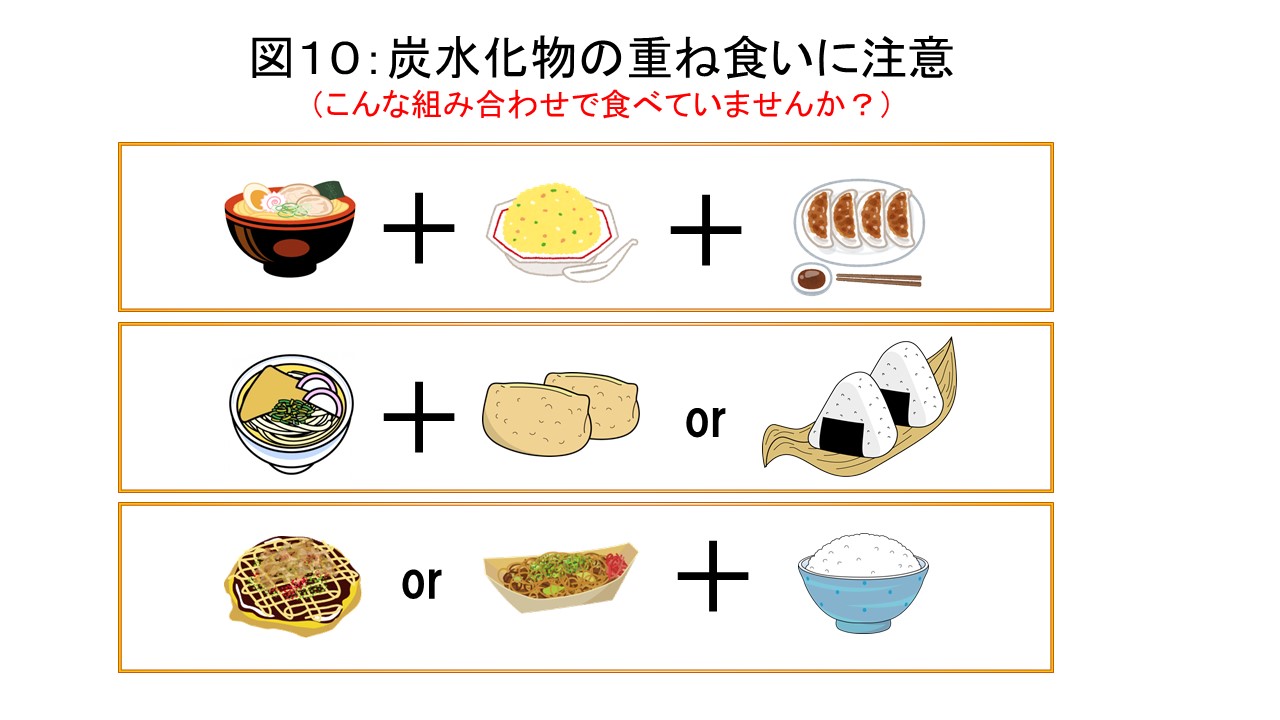
血糖の上昇しやすさには糖質量が直接影響します(図9)。1食にまとめて多くの炭水化物をとることは避けたほうが良いでしょう。例えば昼食に「ラーメンとチャーハンのセット」など炭水化物が重複し糖質が多い食事は、食後の高血糖につながる可能性が高いと考えられます(図10)。
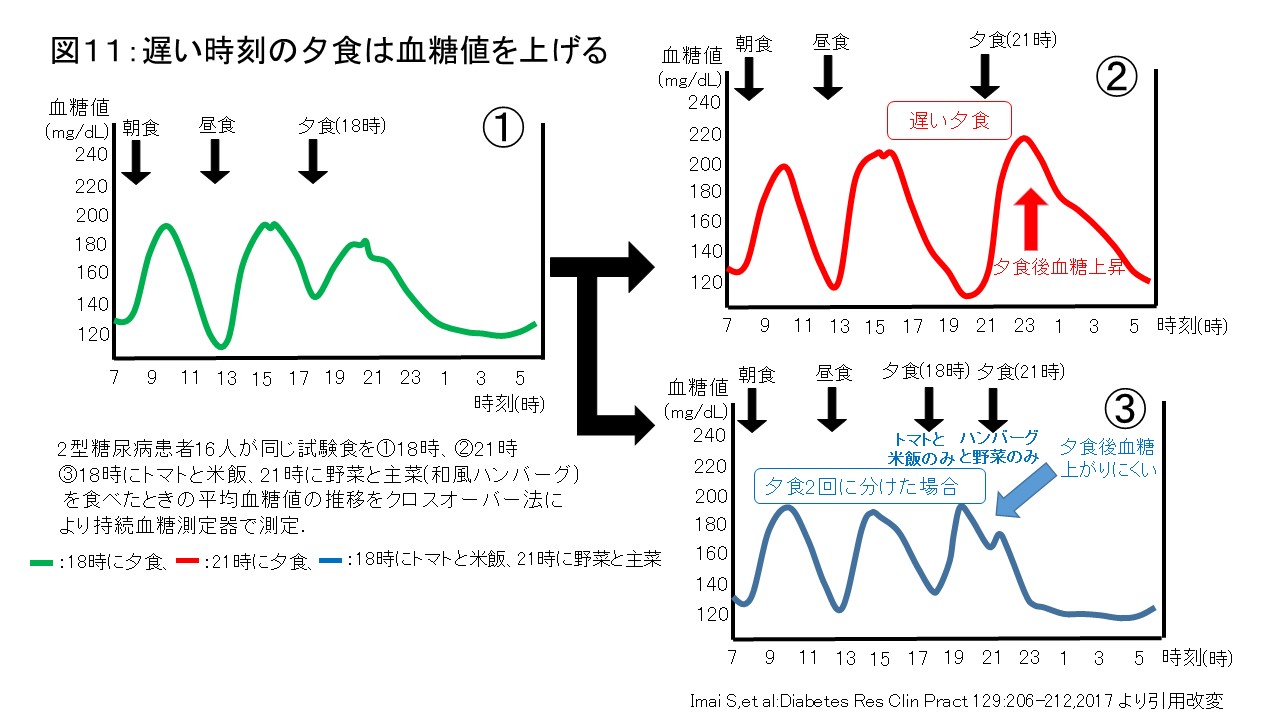
また、同じ栄養量の食事でも夕食の摂取時刻が18時から21時へ3時間遅くなるだけで、食後血糖値が上昇し1日の血糖変動が大きくなることが報告されています(図11)。勤務などで遅い時刻の夕食が避けられない場合、夕刻に職場でプチ野菜とおにぎり、帰宅後遅い時刻に野菜とおかずのみと2回に分けてとると食後の血糖上昇を抑制することが報告されています。
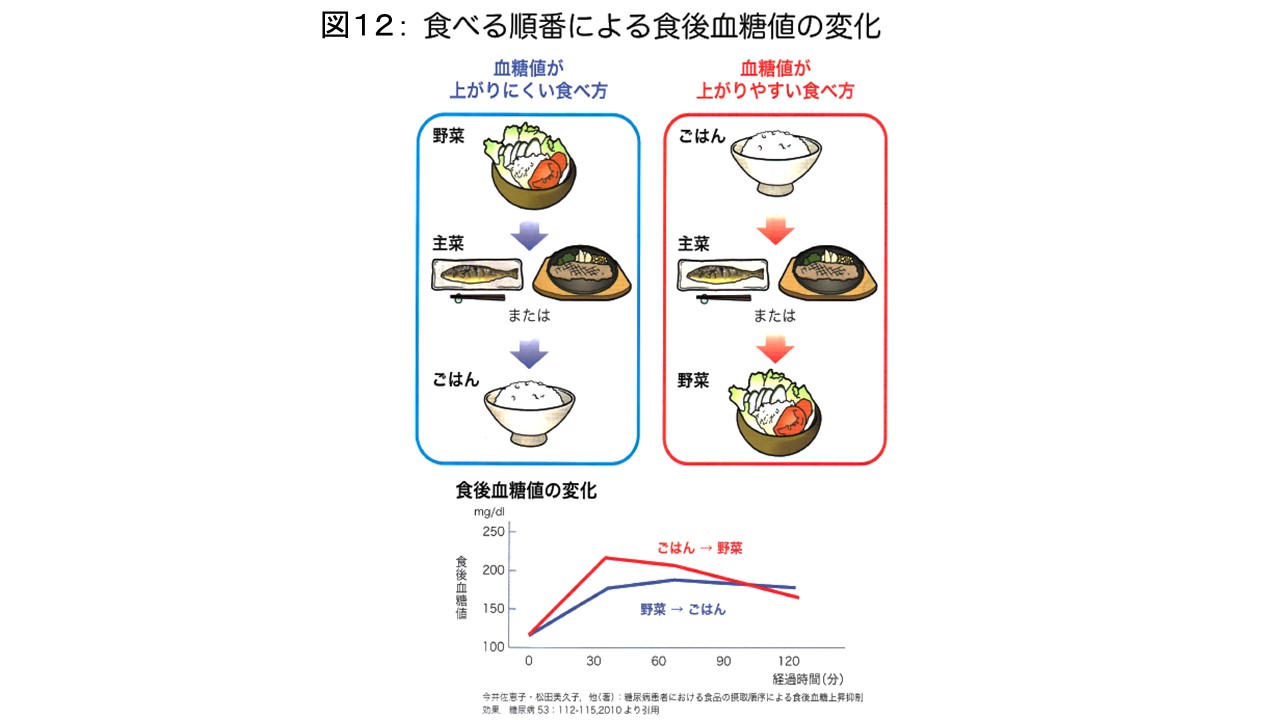
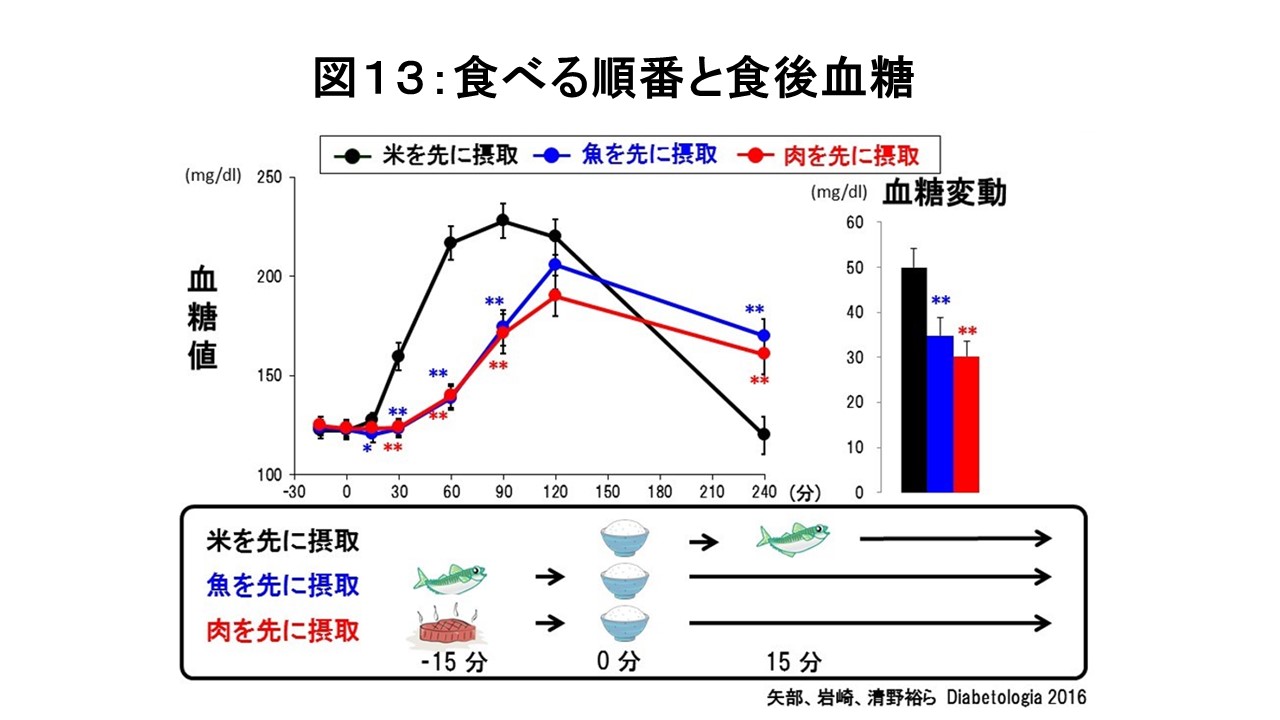
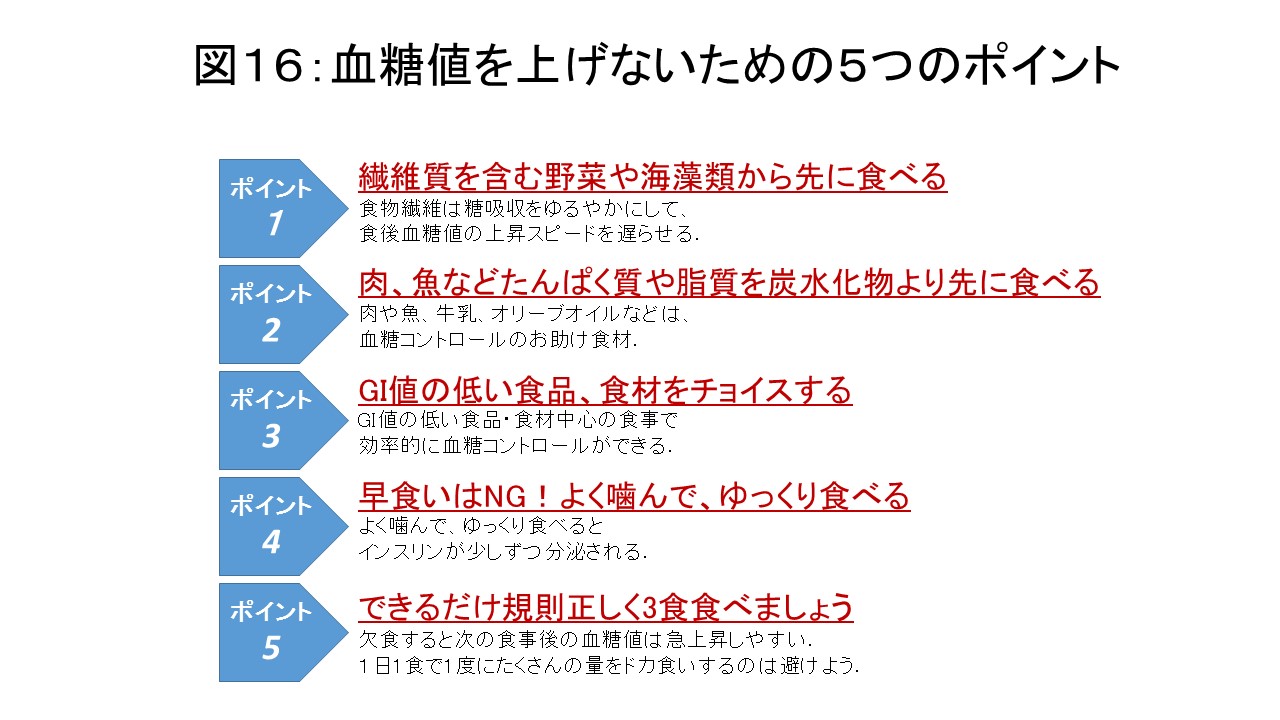
食後の高血糖による血糖値スパイクを防ぐには食べる順番がとても大事になってきます。食べる順番のポイントは、1)最初に食物繊維をとる、2)次にたんぱく質や脂質を炭水化物より先に食べる、3)炭水化物は最後にとる、といったことになります(図12)。まず、食物繊維の多い野菜から先に食べると、血糖値の上昇はゆるやかになり、また、満腹感が得られて食べすぎが防止されて太りにくくなります。次に肉や魚などたんぱく質は体を作る上で大事な栄養素で筋肉を作る上でも欠かせません。タンパク質や脂質を炭水化物の前に摂取すると、GLP-1やGIPなどのインクレチンの分泌が促進されます。インクレチンは食事をして糖などが吸収される小腸から出てくるホルモンで、すい臓のβ細胞に作用してインスリンの分泌を増やす働きがあります。GLP-1は血糖を上げるホルモンであるグルカゴンの分泌を抑えたり、胃の動きをゆるやかにしたりすることで食後の血糖上昇を抑える働きがあります。こうした「食べる順番」を意識した食事は会席料理に通じる部分があり、先付け(前菜=食物繊維が豊富)がふるまわれ、続いて向付(刺身)、鉢魚(焼き魚)など主に魚料理(たんぱく質や脂質の供給源)がふるまわれ、最後に米飯や果物が供される会席は、食後血糖上昇を抑えるための先人たちの創意工夫といえるものと考えられています(図13)。
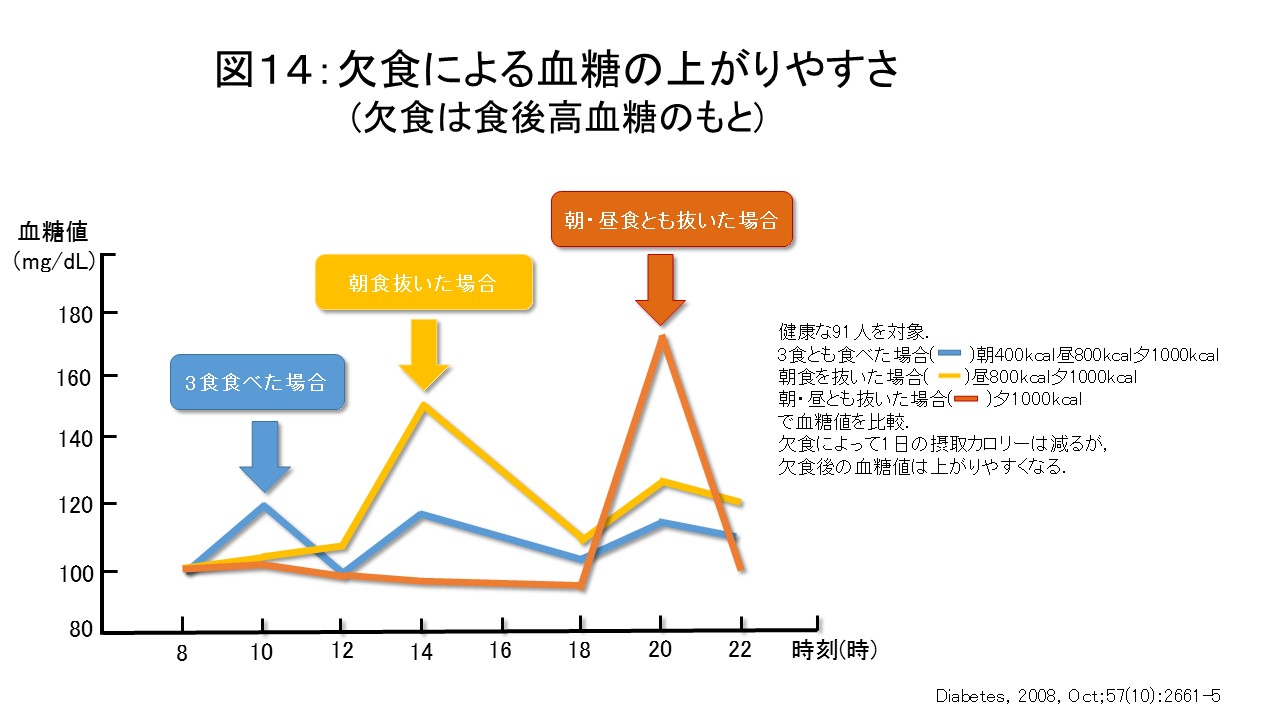
また、1日3食食べるところを1食抜いて1日2食にしたり、1日1食にしたりして1度にたくさんの量をドカ食いすると、欠食後初めての食事で血糖値が急激に上がりやすく血糖値スパイクを起こしやすくなります。さらに食事回数が減るほど血糖値の上がり方は極端になることが明らかになっています(図14)。食事はできるだけ規則正しく3食食べるように心がけましょう。
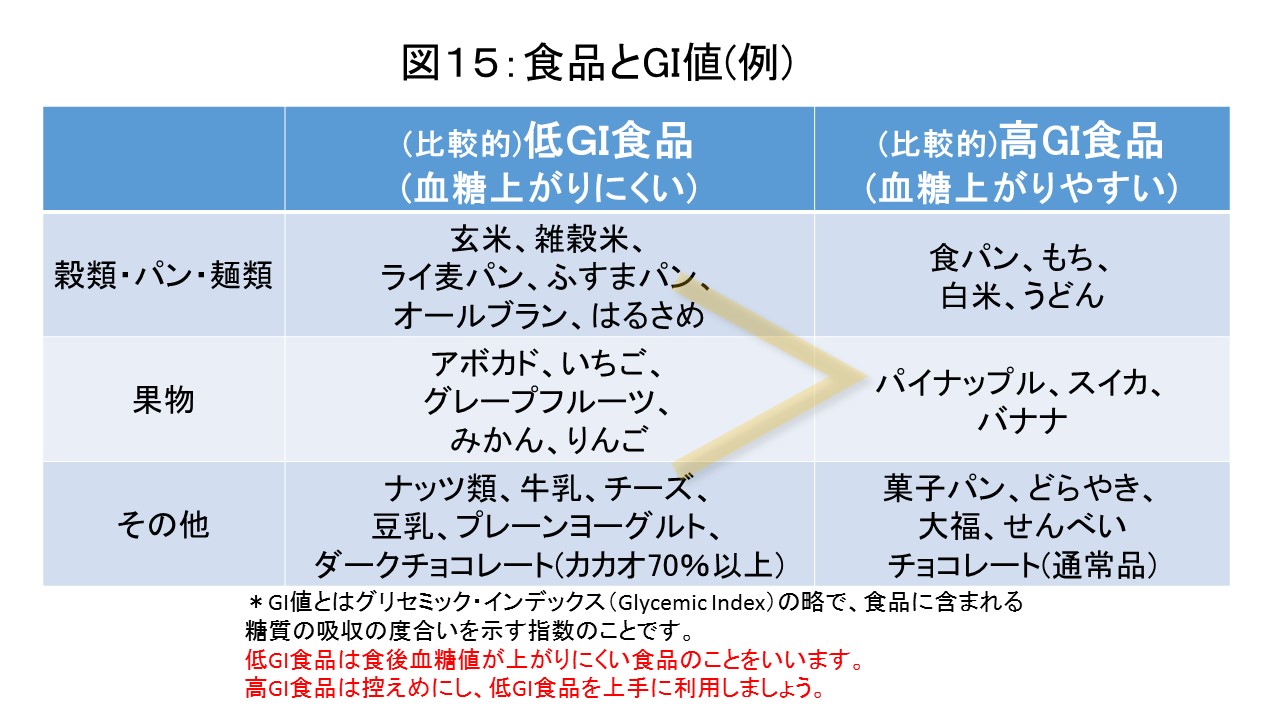
もう一つ、血糖値の上がりやすさに着目した指標としてGI値というものがあります。GI値とは、グリセミック・インデックス(Glycemic Index)の略で、その食品が体内で糖に変わり血糖値が上昇するスピードを計ったものです。ブドウ糖を摂取した時の血糖値上昇率を100として、相対的に表されています。一般的にGI値の低い食品は、血糖値が急激に上がることを抑える効果が期待できるといわれています。逆にGI値の高い食品は、血糖値を急に上げてしまうことになります(図15)。なるべく低GI食品を取り入れて食後高血糖を防ぐよう心がけましょう。
食事療法のポイントをまとめると図16のようになります。
●糖尿病の運動療法について
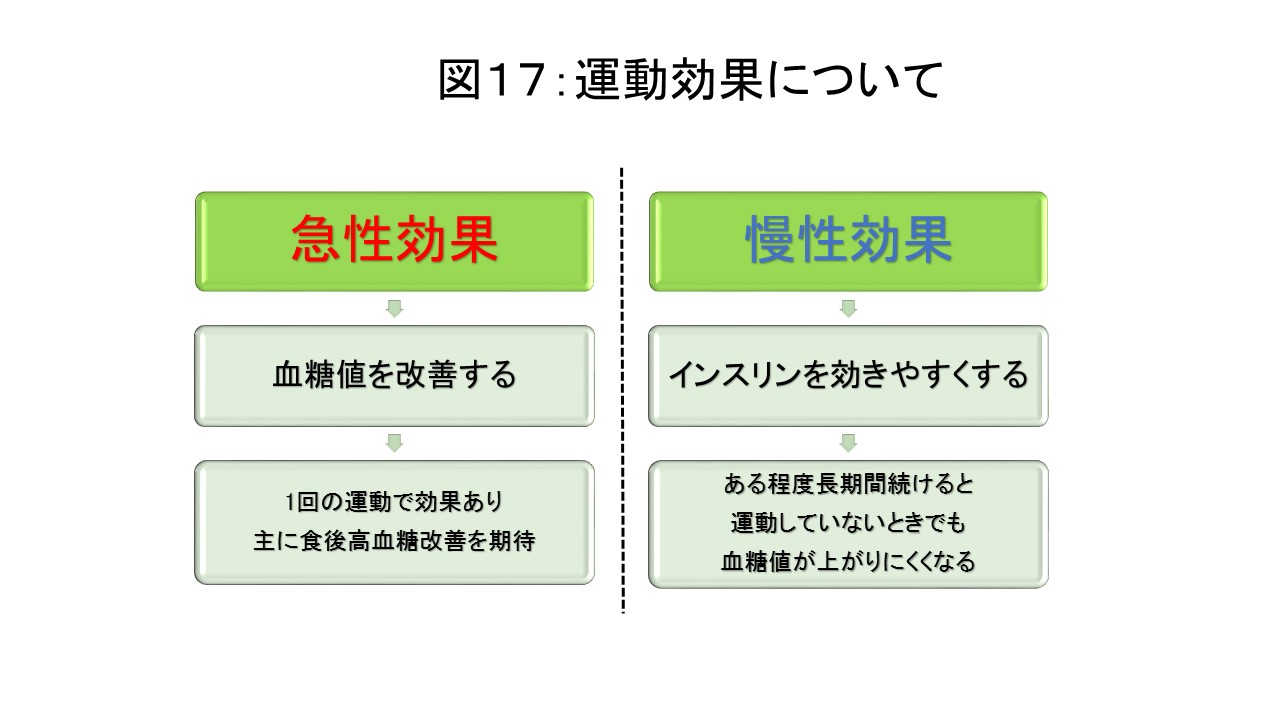
運動の目的には1)糖代謝改善、2)脂質代謝改善、3)動脈硬化予防、4)生活の質の向上(体力を高める)などが挙げられます。糖尿病に対する効果には急性効果と慢性効果があります(図17)。急性効果は運動することにより、エネルギーとして血液中のブドウ糖を利用するため、血糖値が下がります。1回の運動で効果があり、主に血糖値が高くなる食後に行うと効果的です。どの程度血糖値が下がるかは、運動量やインスリン分泌能、インスリンの効きにくさ(インスリン抵抗性)などにより個人差があります。慢性効果としては運動を定期的に続けると、インスリンの効きを悪くする内臓脂肪の減少や、筋肉の表面のブドウ糖を取り込むタンパクが増えます。この結果、肝臓や筋肉でのインスリンの効きが良くなります(インスリン抵抗性の改善)。この効果は1日で消失することはなく効果は持続すると考えられていますが、運動を中断すると3日後にはその効果は薄れてしまうと言われています。ですから、できるだけ続けて運動を行うようにしましょう。継続は力なりです。
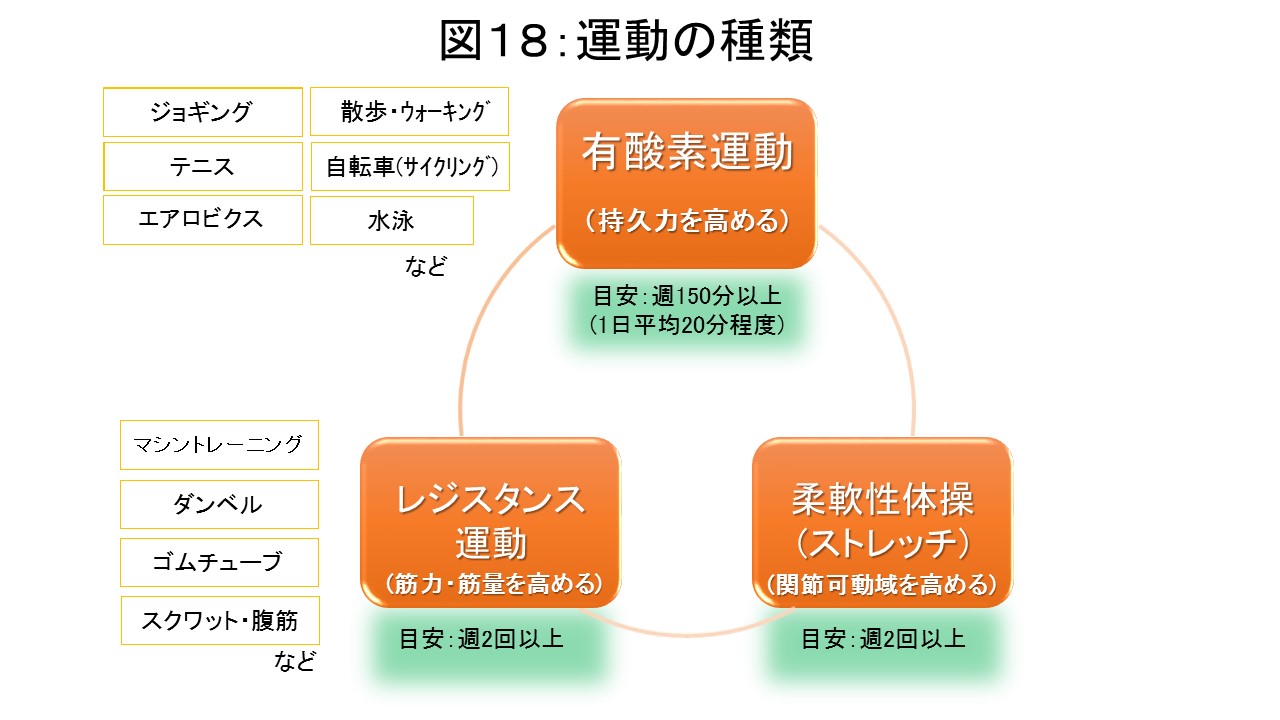
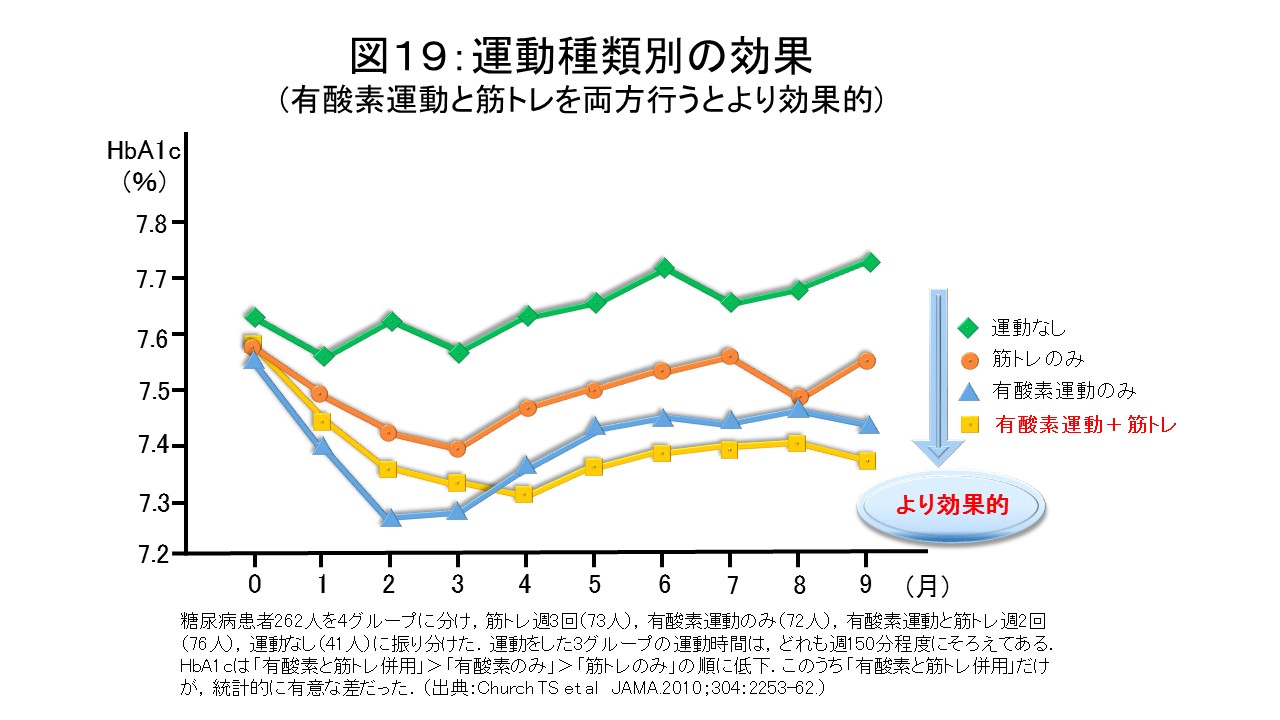
運動の種類には1)有酸素運動(ウォーキング・自転車・エアロビクス・水泳など)、2)レジスタンス運動(マシントレーニング・ダンベル・スクワット・腹筋など)、3)柔軟性体操(ストレッチ)があり、それぞれに違った効果があります(図18)。有酸素運動のみ、レジスタンス運動のみでも血糖改善に効果は期待できますが、両方併用したほうがより効果があったとの研究報告があります(図19)。
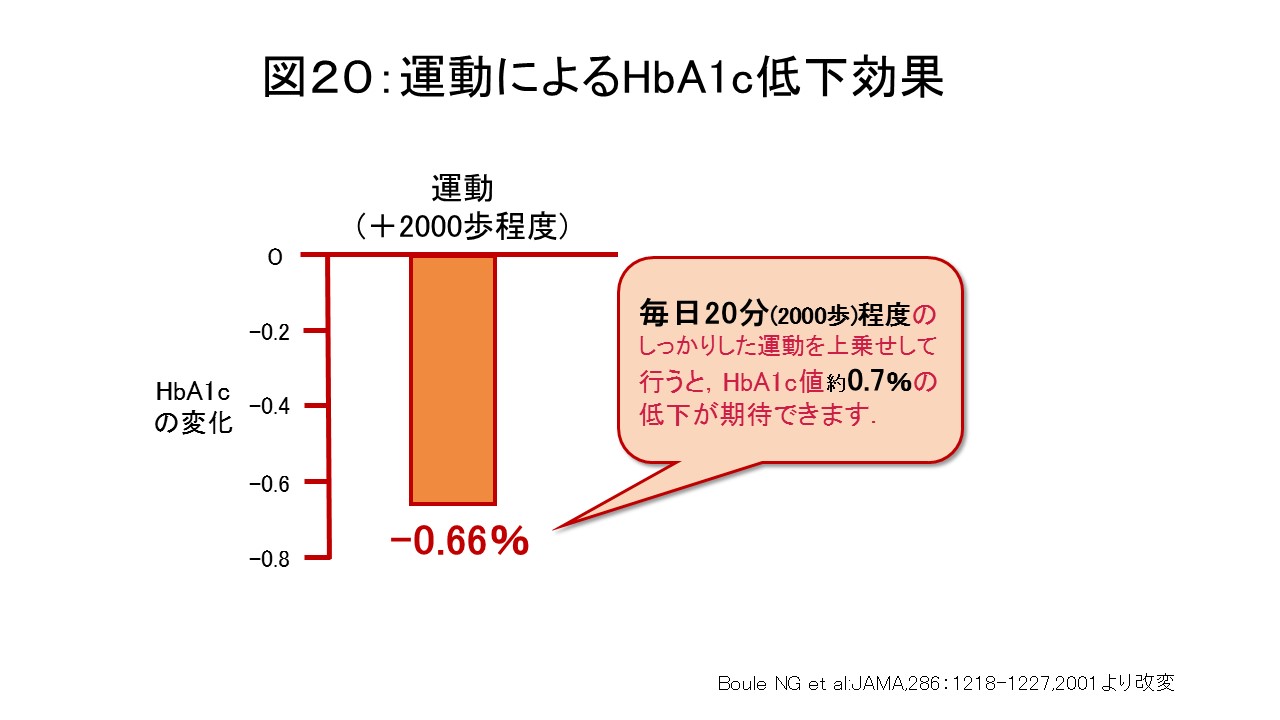
運動時間の目安は、1回20~60分、週150分以上が推奨されています。1日20分程度を毎日行えればHbA1c(過去1~2ヵ月の平均血糖値)を低下させることが期待できます(図20)。
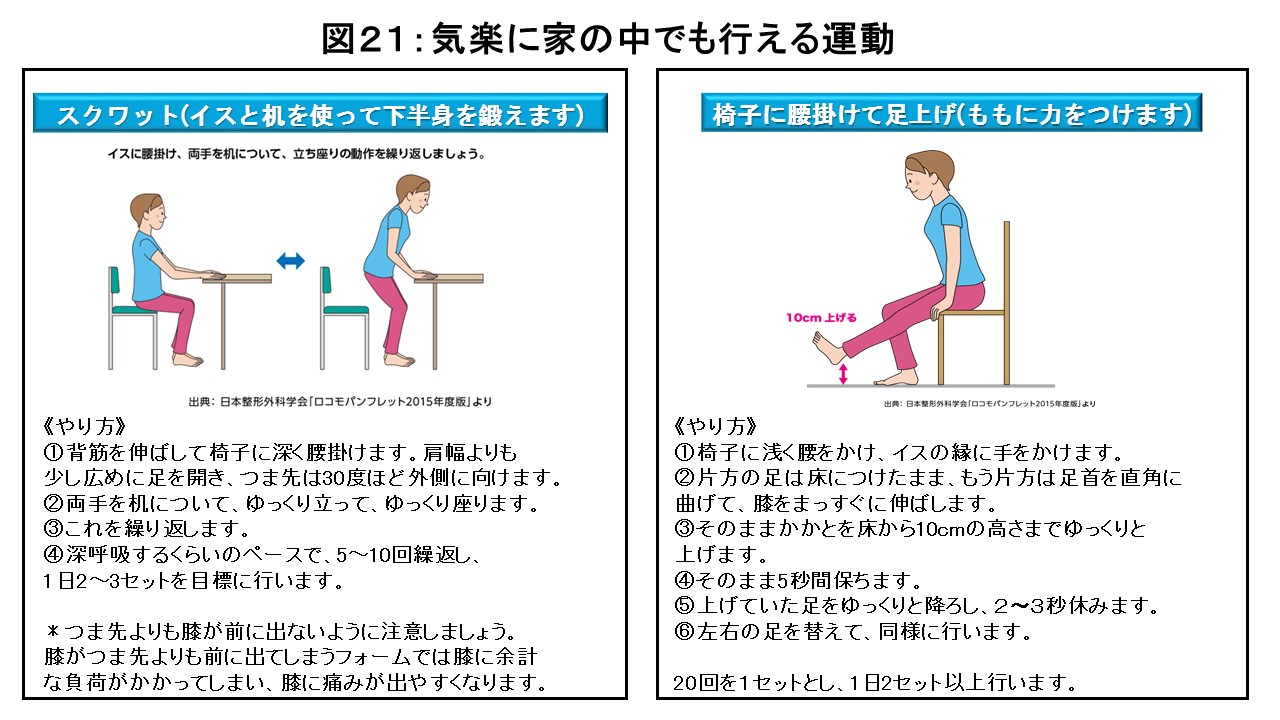
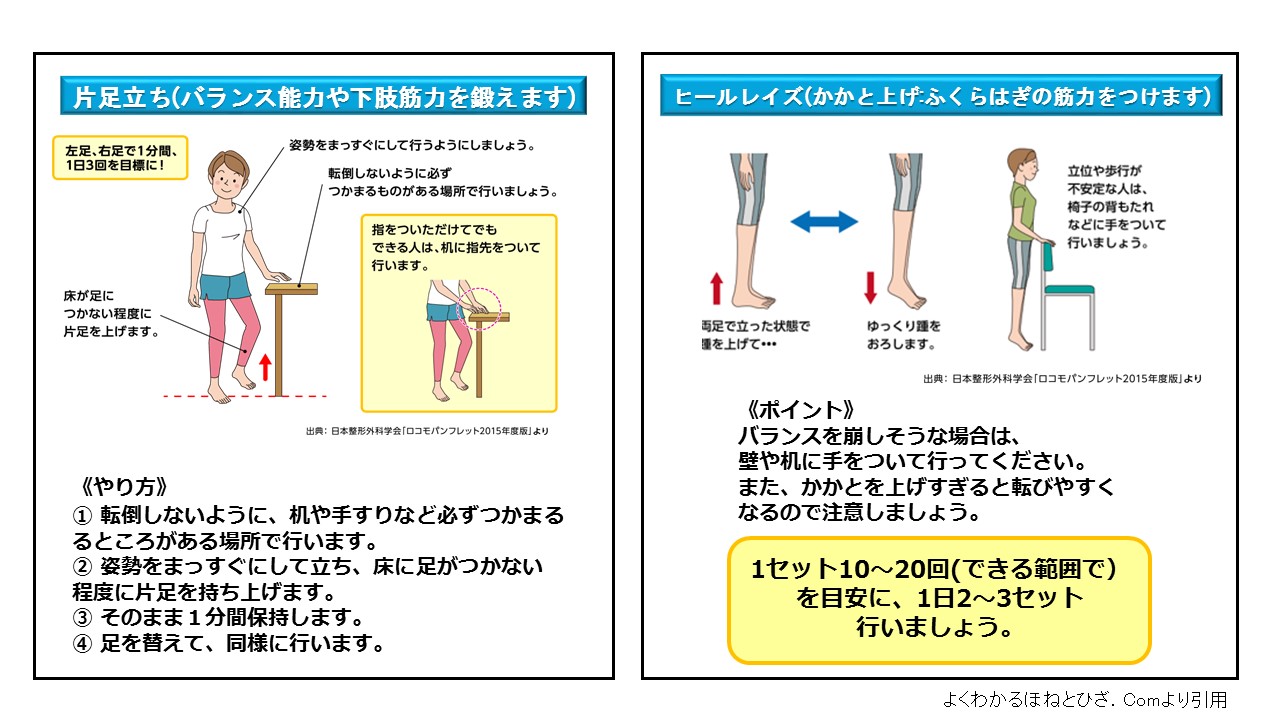
膝や腰が悪い方、雨など悪天候で屋外での運動ができない日は、屋内で比較的気楽に行える運動(スクワット・片足立ち・足上げ・かかと上げなど)を行うのも有効です(図21)。
●運動を行わない方がよい、あるいは制限した方がよい場合
・糖尿病の状態が極端に悪い場合(空腹時血糖250mg/dl以上、尿ケトン体中等度以上陽性)
・増殖網膜症による新しい眼底出血がある場合(眼科医と相談)
・腎不全の状態にある場合(専門医と相談)
・脳梗塞や心筋梗塞など虚血性心疾患や心肺機能に障害のある場合(専門医と相談)
・骨や関節疾患がある場合(専門医と相談)
・急性感染症(急性肺炎・急性肝炎など)
・糖尿病壊疽がある場合
・高度の糖尿病自律神経障害(重度の起立性低血圧など)
●低血糖について
低血糖とは血糖値が正常範囲以下まで下がった状態のことを言います。一般に血糖値が70mg/dl以下になると人の体は血糖値を上げようとします。この時に交感神経症状として、発汗、動悸、頻脈、手のふるえ、顔面蒼白などがあらわれます。さらに血糖値が下がり50mg/dl程度になると、脳などの中枢神経がエネルギー不足の状態となり、中枢神経症状として、頭痛、眼のかすみ、異常空腹感、眠気(生あくび)、集中力低下などが生じます。さらに血糖値が50mg/dl以下では、意識レベルの低下、異常行動、けいれんなどが出現し、その後こん睡状態におちいります。また、普段から低血糖をよく起こしている方や自立神経障害の方は低血糖の自覚症状がないままこん睡状態に至る可能性があるので注意が必要です(図22)。こん睡などの重症低血糖は、大変深刻な状態で命にかかわる場合もあります。低血糖時は、できるだけ速やかにブドウ糖(またはブドウ糖入りのドリンクなど)を摂取し血糖値を回復させる必要があります。

低血糖はきちんと対処すれば必ず回復します。低血糖を恐れるあまり自分の判断で薬の量を調節したり、中止したりしないようにしましょう。また、低血糖が起ったら、受診時に必ず主治医に報告するようにしましょう。
●糖尿病治療の目標
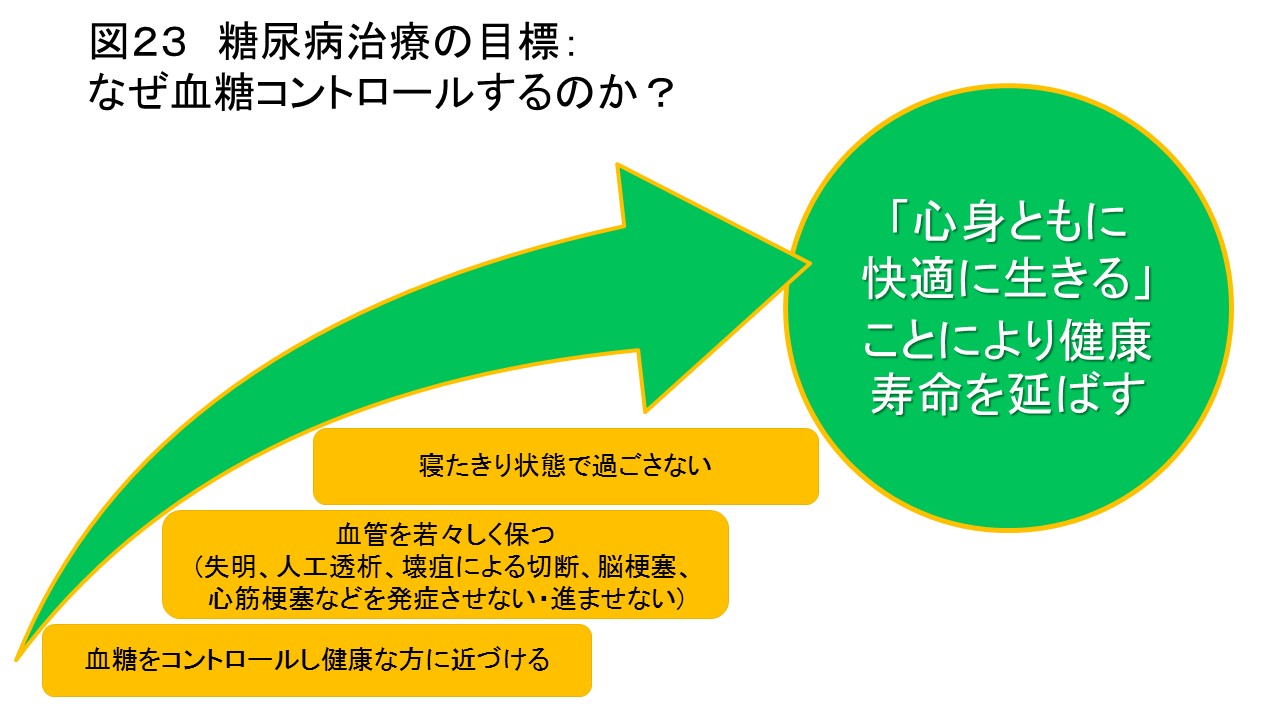
なぜ血糖をコントロールする必要があるのでしょうか?それは血糖値を健康な方に近づけることにより、血管を若々しく保ち、糖尿病の血管合併症を発症させない、進ませないということが挙げられます。失明、人工透析、壊疽による手足の切断、脳梗塞や心筋梗塞の後遺症が残るなどの状態となったら、日常生活は著しく損なわれ制限されることになります。寝たきりあるいは寝たきりに近い状態となる可能性も高まります。このような状態に至らないように血糖コントロールを行い、心身ともに快適に生きる期間をできるだけ長く保ちたい、健康寿命を伸ばしたいということが最大の目標になるかと思います(図23)。
●おわりに
健康に対する考え方として、明治~昭和期に小説家・劇作家・詩人として活躍した武者小路実篤さんは著書「人生論」で次のように述べています。「人生にとって健康は目的ではない。しかし最初の条件なのである。」、「健康の価値は病気してはじめてわかる。しかし健康になってしまえば、もう健康のことを忘れる。忘れるところがおもしろいところだ。」
健康の大切さに気づいて、日々の生活に活かしていきたいところです。
- ホーム
- 会長のあいさつ
- 三島市医師会の紹介
- 協同診療体制
- かかりつけ医 一覧
- 三島メディカルセンター
- 三島市健康診査
- 予防接種
- 訪問看護ステーション
- 指定居宅介護支援事業所
- 三島市医療介護連携センター
- 様々な病気の話
- リンク
- お問い合わせ

- 〒411-0841
静岡県三島市南本町4-31 [地図] - TEL: 055-972-0711
 駐車場あり
駐車場あり
アクセス数:1144218

