- ホーム
- 大腸がん(結腸がん・直腸がん)
大腸がん(結腸がん・直腸がん)
| 金木内科・消化器科クリニック |
| 金木昌之 |
1.大腸(結腸・直腸)について
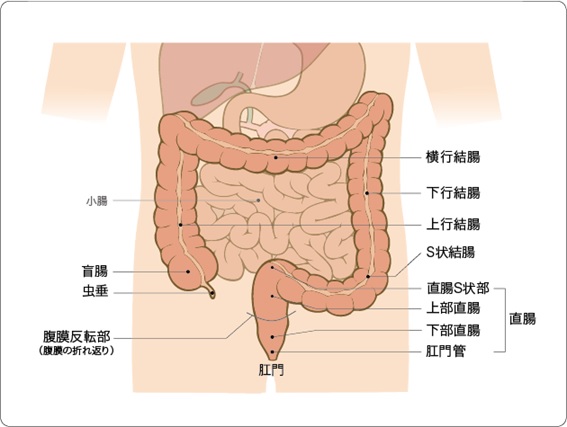
大腸は、食べ物の最後の通り道です。小腸に続いて、右下腹部から始まり、おなかの中をぐるりと大きく時計回りに回って、肛門につながります。長さは1.5〜2mほどの臓器で、「結腸(盲腸、上行結腸、横行結腸、下行結腸、S状結腸)」と「直腸(直腸S状部、上部直腸、下部直腸)」に分けられます(図1)。
大腸は、水分を吸収します(大腸には栄養素の消化吸収作用はほとんどありません)。大腸に入った食物残渣(小腸で消化吸収された食物の残り)は、水分を吸い取られ、肛門に至るまでにだんだんと固形の便になっていきます。大腸での水分の吸収が不十分だと、軟便になったり、下痢をおこしたりします。
図1 大腸の構造
2.大腸がん(結腸がん・直腸がん)とは
大腸がんは、大腸(結腸・直腸・肛門)に発生するがんで、腺腫という良性のポリープががん化して発生するものと、正常な粘膜から直接発生するものがあります。日本人ではS状結腸と直腸にがんができやすいといわれています。
大腸の粘膜に発生した大腸がんは次第に大腸の壁に深く侵入し、やがて大腸の壁の外まで広がり腹腔内に散らばったり、あるいは、大腸の壁の中のリンパ液や血液の流れに乗って、リンパ節や肝臓、肺など別の臓器に転移したりします。
3.症状
早期の段階では自覚症状はほとんどなく、進行すると症状が出ることが多くなります。症状としては、血便(便に血が混じる)、下血(腸からの出血により赤または赤黒い便が出る、便の表面に血液が付着する)、下痢と便秘の繰り返し、便が細い、便が残る感じ、おなかが張る、腹痛、貧血、体重減少などがあります。
最も頻度が高い血便、下血は痔(じ)などの良性の病気でもみられるため、そのままにしておくとがんが進行してから見つかることがあります。大腸がんの早期発見のために早めに消化器科、胃腸科、肛門科などを受診することが大切です。
がんが進行すると、慢性的な出血による貧血や、腸が狭くなる(狭窄する)ことによる便秘や下痢、おなかが張るなどの症状が出ることがあります。さらに進行すると腸閉塞(ちょうへいそく:イレウス)となり、便は出なくなり、腹痛、嘔吐(おうと)などの症状が出ます。大腸がんの転移が、肺や肝臓の腫瘤(しゅりゅう)として先に発見されることもあります。
4.組織型分類(がんの組織の状態による分類)
大腸がんは、腺がん、扁平上皮がん、腺扁平上皮がんに分かれます。大腸がんの多くは腺がんです。腺がんは乳頭腺がん、管状腺がん、低分化腺がん、粘液がん、印環細胞がん、髄様がんに分かれます。
5.関連する疾患
大腸の病気には、遺伝性の病気である家族性大腸腺腫症やリンチ症候群、炎症性の病気である潰瘍性大腸炎やクローン病などがあります。これらの病気がある人は、大腸がんが発生しやすい傾向にあります。
6.統計
大腸がんと新たに診断される人は、1年間に10万人あたり103人です。年齢別にみた罹患率は、40歳代から増加し始め、50歳代で加速され、高齢になるほど高くなります。罹患率の男女比は、男性では1年間に10万人あたり121人、女性では86.4人とやや男性に多い傾向にあります。男性では胃がん、肺がんに次いで3番目、女性では乳がんに次いで2番目に多いがんです¹⁾。
7.発生要因
大腸がんの発生は、生活習慣と関わりがあるとされています。赤肉(牛、豚、羊など)や加工肉(ベーコン、ハム、ソーセージなど)の摂取、飲酒、喫煙により大腸がんの発生する危険性が高まります。体脂肪の過多、腹部の肥満、高身長といった身体的特徴をもつ人で、大腸がんを発生する危険性が高いといわれています。
また、家族の病歴との関わりもあるとされています。特に家族性大腸腺腫症やリンチ症候群の家系では、近親者に大腸がんの発生が多くみられます。
8.予防と検診
1)予防
日本人を対象とした研究結果では、がん予防には禁煙、節度のある飲酒、バランスのよい食事、身体活動、適正な体形、感染予防が効果的といわれています。
大腸がんを予防するには、食物繊維を含む食品の摂取が効果的であることがわかっています。結腸がんの予防には、運動も効果的です。
2)検診
がん検診の目的は、がんを早期発見し、適切な治療を行うことで、がんによる死亡を減少させることです。わが国では、厚生労働省の「がん予防重点健康教育及びがん検診実施のための指針(平成28年一部改正)」で検診方法が定められています。
男女ともに、40歳以上は年に1回、大腸がん検診を受けましょう。ほとんどの市町村では、検診費用の多くを公費で負担しており、一部の自己負担で受けることができます。
検診の内容は、問診と便潜血検査です。問診では、自覚症状や既往歴、家族の病歴などを確認します。問診は、検診の対象として適切か、診療の対象ではないかの判断に用いる参考情報です。便潜血検査では、大腸がんやポリープなどによる出血が便に混じっていないかを調べます。通常、便潜血は微量で目には見えません。がんからの出血は間欠的であるため、2日分の便を採取します。
便潜血検査による検診は、がん死亡率を減らす科学的根拠があり、安全、簡単、安価な検査です。
検査の結果が「要精検」となった場合は、かならず精密検査を受けましょう。精密検査では通常大腸内視鏡検査を行います。
大腸内視鏡検査が困難な場合は他の検査を行うこともあります。
がんは1回の検診で見つからないこともありますので、毎年定期的に受診してください。
また、検診と検診の間に発生して、急速に進行するがんもわずかながらあります。血便、腹痛、便の性状や回数の変化など、気になる症状が続く場合は、次の検診を待たずに医療機関を受診してください。
なお、検診は、症状がない健康な人を対象に行われるものです。がんの診断や治療が終わった後の診療としての検査は、ここでいう検診とは異なります。
9.大腸がん(結腸がん・直腸がん)の検査
大腸がんの疑いがある場合は、大腸内視鏡検査を行い、がんかどうかの確定診断を行います。がんのある部位や広がりを調べるためには、注腸造影検査やCT検査、MRI検査などを行います。
10.検査の種類
1)直腸診
指を肛門から直腸内に挿し込み、しこりや異常の有無を指の感触で調べます。
2)検査の前処置
注腸造影検査、大腸内視鏡検査では、正確で安全な検査を行うために腸管内をきれいにする必要があります。そのため検査前日から検査食や下剤を服用し、当日に多量(通常約2L)の下剤(腸管洗浄液)をのむ必要があります。
3)注腸造影検査
バリウムと空気を肛門から注入し、X線写真を撮ります。この検査でがんの正確な位置や大きさ、形、腸の狭さの程度などがわかります。最近ではCTコロノグラフィ(後述)が代用されることがあります。
4)大腸内視鏡検査
内視鏡を肛門から挿入して、直腸から盲腸までの大腸全体を詳しく調べます(図2)。ポリープなどの病変が発見された場合は、病変全体あるいは一部の組織を採取して(生検)、病理診断を行うことが可能です。病変部の表面構造を画像強調観察や拡大観察を用いて、より精密な検査を行うこともあります。
図2 大腸内視鏡検査の様子
5)CTコロノグラフィ(大腸3D-CT)
肛門から炭酸ガスを注入してCT撮影を行うことで、内視鏡を挿入せずに大腸の内視鏡と同じような画像を撮ることが可能な検査です(図4)。病変が疑われた場合には内視鏡検査が必要です。
図4 CTコロノグラフィのイメージ画像
6)カプセル内視鏡
カプセルの形をした内視鏡を水と一緒にのみ込み、腸管内を小型カメラで撮影して病変の有無を調べます。撮影した画像は、身に着けた記録装置に転送され、コンピューターで解析されます。2018年6月現在では、内視鏡検査を行うことが難しい一部の患者さんのみ保険適用となっています。
7)CT検査、MRI検査
CT検査はX線を、MRI検査は磁気を使用して、体の内部を描き出す検査です(図5)。治療前に、周辺臓器へのがんの広がりや転移がないかなどを調べることができます。
図5 CT検査の様子
8)PET(ペット)検査
PET検査は、放射性ブドウ糖液を注射し、細胞への取り込みの分布を撮影することで全身のがん細胞を検出する検査です。ほかの検査で転移・再発の診断が確定できない場合に行うことがあります。
9)腫瘍マーカー(血液検査)
大腸がんの腫瘍マーカーは、CEA、CA19-9、p53抗体です。腫瘍マーカーの結果だけではがんの有無を診断することはできません。通常は、手術後の再発のチェックや薬物療法の効果判定の補助に用います。
11.病期と治療の選択
治療方法は、がんの進行の程度や体の状態などから検討します。
1)深達度
大腸がんは、粘膜に発生し、大腸の壁の中を徐々に深く進みます。大腸の壁は、5つの層に分かれており、内側から粘膜(M:mucosa)、粘膜下層(SM:submucosa)、固有筋層(MP:muscularis propria)、漿膜下層(SS:subserosa)、漿膜(SE:serosa)に分かれています。
がんの深さが粘膜および粘膜下層にとどまるものを「早期がん」、粘膜下層より深いものを「進行がん」といいます。
2)治療の選択
大腸がんの治療には、内視鏡治療、手術、薬物療法、放射線治療などがあります。治療法は、がんの進み具合(病期)、全身状態、年齢、合併するほかの病気などを考慮して決定されます。
出典 国立がん研究センターがん情報サービス
更新・確認日:2019年08月18日
- ホーム
- 会長のあいさつ
- 三島市医師会の紹介
- 協同診療体制
- かかりつけ医 一覧
- 三島メディカルセンター
- 三島市健康診査
- 予防接種
- 訪問看護ステーション
- 指定居宅介護支援事業所
- 三島市医療介護連携センター
- 様々な病気の話
- リンク
- お問い合わせ

- 〒411-0841
静岡県三島市南本町4-31 [地図] - TEL: 055-972-0711
 駐車場あり
駐車場あり
アクセス数:1146037

