- ホーム
- 心房細動
心房細動
| いとうクリニック |
| 伊藤信吾 |
心房細動について
心房細動は不整脈の一種類です。脈の間隔がバラバラになる不整脈です。心拍数は早くなる場合が多いですが、遅くなるタイプの心房細動もあります。
動悸や息切れといった自覚症状は出現しますが、入院治療を要する病態に陥ることは多くありません。もともと心臓の働きが悪い人や、極端に脈が速いまたは遅い場合には心不全や意識消失という結果に結びつく場合もあります。
心房細動が持続すると左心房内に血液のかたまり(血栓)が形成される可能性が高まります。この血栓は血流にのって全身にばらまかれる危険性があり、飛んで行った先で血管がつまり、臓器障害の原因になります。多くは脳に飛び、脳梗塞を引き起こします。
治療は、脈の乱れそのものに対する治療と、血栓形成予防の2本立てで考えることになります。薬物治療がメインになりますが、カテーテルアブレーションという治療法により、不整脈を抑える手段も近年急速に進歩しております。
心房細動とは、
数ある不整脈の中の一つです。治療が必要な不整脈の中では、もっとも頻度が多いものです。年齢が上がるほど、その頻度は増えていきます。日本には約70万人もの患者がいると言われます。
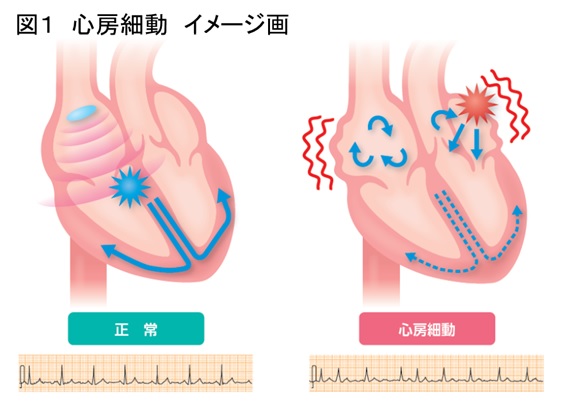
正常な脈は、洞結節という部位から刺激が始まり、心房→心室の順で順序良くリズミカルに続いていきます。洞結節が作り出す心拍は1分間に50~100回程度で、これがそのまま心拍数ということになります。
心房細動は心房が勝手に動いてしまうタイプの不整脈で、心房の興奮は1分間に300回ほどと言われます。心房から心室への刺激は300回も伝わることはできず、そのうち何割かが心室の興奮へと伝わることになります。300回の心房興奮のうち、何割が心室に伝わるかで、心房細動の心拍数が決まることになります。脈の伝わる間隔はランダムなので、一心拍ごとの間隔はバラバラになります。このバラバラな脈を指して絶対性不整脈という言い方をします。毎分100回以上の速い脈になることが多いですが、刺激の伝わりが遅い人は除脈になる人もいます。
心房細動の原因
特に原因がなくとも心房細動は出現することがあります。若年で特に心臓の病気が無いのに心房細動が出てしまう人もいます。このような場合、孤立性の心房細動と呼びます。しかし、多くの心房細動は高齢者で見られ、弁膜症や心筋症といった何らかの心臓疾患や慢性的な高血圧など長年の心臓への負担がかかることで心房細動が出現してくるケースが多いです。かかり続ける負担に耐え切れず、とうとう心臓が悲鳴をあげるように心房細動が出るようになる、というイメージです。
心房細動の症状
心房細動の症状と言えば、「動悸」です。特に心拍数が高い心房細動は動悸を自覚しやすいです。心拍数が遅すぎる心房細動になると「易疲労感」「だるい」「ふらつく」といった症状が出ることもあります。極端に脈が遅くなると「意識消失」の原因になることもあります。心房細動は正常な心拍に比較すると血液を拍出する効率は落ちます。一説には約30%の心拍出量減と言われます。
正常な心拍の場合、(肺から戻ってきた血液が左心房に充満する)
⇒(心房収縮により血液は左心房から左心室に送り込まれる)
⇒(左心室が充満されたタイミングで心室が収縮する)
⇒(大動脈から全身に血液が送られる)
と、順番に心臓の収縮が起こることで効率よく体中に血液を送っています。ところが心房細動の場合、心房収縮と心室収縮の連動性が無くなりますので、心室に血液が充満しないうちに心室収縮が起こってしまい、「空振り」の部分が多くなります。そのため血液を送り出す効率が落ちるということになる訳です。この効率は心拍数が上がるほど落ちます。運動時は全身の血液必要量が上がりますが、心拍数が上がりますので、心房細動の場合、必要な分の血液を拍出できなくなる可能性があり、「労作時息切れ、呼吸苦」という症状が出てくる可能性があります。

心房細動の合併症
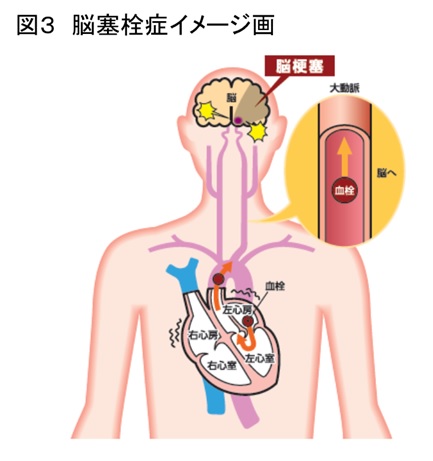
一つは「心不全」が挙げられます。身体活動をまかなうだけの血液拍出が得られない状態が持続しますと心不全状態に陥ります。浮腫や胸水といった病態が出現してくることがあります。もう一つは「血栓塞栓症」です。心房細動は高頻度に心房が興奮する不整脈であり、この状態が長く続きますと心房収縮が無くなってきます。すると心房内で血流がうっ滞し、流れない血液は固まってきます。左心房内で血栓が形成され、大きくなった血栓はいずれ血流に乗って心臓から飛び出していきます。飛んで行った先の臓器に詰まり、その臓器が虚血に陥ることで症状が出ます。脾臓に飛べば「脾梗塞」腎臓に飛べば「腎梗塞」の原因となり、突然の腹痛を引き起こします。手や足に飛べば、手足の疼痛、脱力、冷感を引き起こします。多くの場合は脳に飛んでいき、「脳梗塞」を発症します。ある程度心臓で育った血栓が飛んでいくので、大きな脳梗塞を作ることになります。また前兆となる症状は無く、突然起こります。
心房細動の診断、検査
・十二誘導心電図;健康診断でも行われる検査です。不整脈の診断はもっぱら心電図にて成されます。心房細動が起こっている際に心電図を記録すれば心房細動の診断はつきます。しかし、普段は正常な脈で時々発作的に心房細動が出現する人もいます。不整脈が起こっていないタイミングで心電図をとっても診断にはつながりません。
・ホルター心電図;24時間心電図を記録できる検査です。心電図電極を付けたまま生活し、心電図をメモリーカードなどの記録媒体に24時間分丸々記録を残していきます。時々心房細動が出るタイプの人には、どの程度の割合で不整脈が出ているかを知ることができます。いつでも心房細動が持続していて正常な脈が出なくなっている人には心房細動の心拍数がいくつくらいにコントロールされているかを知る手段として有用です。
・心エコー図検査;心臓の形態や動き方、心臓の中の血流などを見る検査です。心房細動の誘因となり得る基礎心疾患の検出のために行う必要があります。また左心房内に血栓が出来ていないかを見ることもできます。左心房内の血栓を探すには経食道心エコーという方法もあり、これは内視鏡のような道具を用い食道内から心臓に超音波を当てる検査です。左心房が良く見え、血栓の検出率が向上します。
心房細動の治療
治療は脈の乱れに対する治療と血栓形成予防の2本立てで考えていくことになります。
◎不整脈自体に対する治療
脈の乱れに対する治療は正常の心拍を維持することを目指す方法と、不整脈は出るにまかせ心拍数を適正に保つことを目指す方法が考えられます。前者をリズム(調律)コントロール、後者をレート(心拍数)コントロールなどと呼んだりします。
★リズムコントロール
①薬物治療(抗不整脈薬);心房細動を正常な脈に戻すため、もしくは心房細動の発作を出にくくするために内服を続けます。薬を使えば必ず心房細動が100%出なくなる訳ではありませんが、発作の頻度は少なくなります。心臓の働きが悪くなっている場合などには薬が効きにくく、心房細動のコントロールはつきにくくなります。また、長年のうちには心房細動の発作頻度が増えてくることもあります。投薬によっても心房細動がたくさん出てしまうようであれば、リズムコントロールはあきらめ、レートコントロールに移行していくことになります。
②カテーテルアブレーション(肺静脈隔離);薬剤による発作のコントロールがつかない、もしくは何らかの理由により薬が使用できない場合に適応になります。基本的には心房細動による自覚症状が強い人が対象となります。しかし近年はカテーテルアブレーションの技術、道具の進歩が目覚ましく、その適応の範囲は拡大してきています。カテーテルという細い管を足の付け根や首の静脈から心臓に運び、心臓の内側から不整脈の出所を高周波電流で焼切るという手術治療になります。心房細動の出所は肺から血液を左心房に送り込む肺静脈という血管の左心房への移行部であることがほとんどであると分かってきました。その出所を焼く、つまり肺静脈と左心房間の電気的なつながりを遮断することで心房細動が起こらなくなるという方法です。近年ではカテーテルの先端が風船で広がり、広範囲をいっぺんに遮断できる道具や、高周波ではなく冷やして心筋を焼くという方法が開発され、カテーテルアブレーションの成功率、安全性は高まって来ています。

★レートコントロール
抗不整脈薬を使用しても、心房細動が持続してしまう人もいます。高齢や認知症などが理由でカテーテルアブレーションが勧められない人もいます。そのような場合、正常な心拍に戻そうとはせず、心拍数の調整を行います。心拍数が速すぎると動悸を感じたり、運動した時に息切れが強く出たりしてしまうので、心拍数を落とす薬を使用していきます。主にはβブロッカーやカルシウム拮抗薬という種類の血圧の薬を使用するケースが多いです。
脈が遅くなりすぎる心房細動もあり得ます。脈が遅くなり過ぎて症状が出てしまう場合には治療の対象になりますが、脈を速くする薬は確実な効果を出すものに乏しく、ペースメーカーを挿入する適応になってきます。
◎血栓塞栓症予防
不整脈自体に対する治療と並行して、血栓形成を予防する抗凝固療法を行うことが推奨されます。心房細動が起こると左心房内に血栓が形成される可能性が高まり、脳梗塞発症の危険があるからです。今のところ心房細動の発作を100%起こらないようにする確実な治療法は無いので、心房細動に対する治療がリズムコントロールであろうとレートコントロールであろうと抗凝固療法の必要性は検討する必要があります。
☆抗凝固療法
心房細動が出現した人には血栓形成の危険がどの程度あるか、評価を行います。CHADS2スコア、CHADS2 vascスコアという評価方法が一般的に用いられます。評価項目は年齢、性別、血圧、糖尿病、心機能、脳梗塞歴などでこれらを点数化してスコアが高い人ほど血栓形成のリスクが高いと判断されます。2013年改定の日本循環器学会ガイドラインによるとCHADS2スコアが2点以上の心房細動患者には抗凝固療法が推奨されます。抗凝固療法は古くはワルファリンという薬しか使える薬がなかったのですが、現在ではDirect Oral Anticoagulant(DOAC)と呼ばれる新しい抗凝固薬が使えるようになりました。国内では4種類のDOACが使用可能です。これらDOACはその効果、安全性をワルファリンと比較する大規模臨床試験が多く行われ、脳梗塞発症予防効果の高さ、出血性合併症の少なさといった点において同等性ないし有効性が示されてきました。現状、ワルファリンよりDOAC使用が優先される傾向ですが、DOACは腎臓の働きが著しく落ちた人には使用できません。また弁膜症の手術で機械弁に置換されている人も使用できません。これらに当てはまる人に対してはワルファリンが使用されることになります。
- ホーム
- 会長のあいさつ
- 三島市医師会の紹介
- 協同診療体制
- かかりつけ医 一覧
- 三島メディカルセンター
- 三島市健康診査
- 予防接種
- 訪問看護ステーション
- 指定居宅介護支援事業所
- 三島市医療介護連携センター
- 様々な病気の話
- リンク
- お問い合わせ

- 〒411-0841
静岡県三島市南本町4-31 [地図] - TEL: 055-972-0711
 駐車場あり
駐車場あり
アクセス数:1146036

